Ревматизм костей – распространённое заболевание, которое является спутником не только пожилого возраста: всё чаще этот диагноз ставят мужчинам и женщинам в расцвете лет и даже детям. При ревматизме позвоночника возникает воспаление суставной ткани вокруг позвонков, при отсутствии лечения происходят патологические изменения в костной ткани – она разрастается, вытесняя хрящевую ткань, позвоночник искривляется, становится менее гибким. Вылечить ревматизм без этих неприятных последствий возможно, поэтому при первых признаках заболевания необходимо пройти обследование. Чтобы эффективно бороться с ревматизмом костей, нужно знать причины заболевания, симптомы и основные методы лечения.
Содержание
Ревматизм позвоночника
Ревматизм (в настоящее время чаще говорят о «ревматической лихорадке») – заболевание соединительной и костной ткани, которое поражает практически все системы и органы:
- сердце;
- лёгкие;
- суставы и кости;
- кожу;
- глаза.
Причиной заболевания является атаки стрептококков, которые и вызывают воспаление соединительной ткани. Не стоит путать ревматизм кости с ревматридным артритом – прогрессивным дегенератиным заболеванием, имеющим аутоиммуную природу. При попадании в организм стафилококков иммунная система активно сопротивляется инфекции, но не всегда эта борьба эффективна. Ревматизму подвержены:
- пациенты с генетической предрасположенностью;
- дети и подростки с более слабым, чем у взрослых, иммунитетом;
- лица с ослабленным иммунитетом (перенесённые ранее инфекции, наличие в организме цитомегаловируса, вирус Эпштейна-Барра, беременность, аутоиммунные заболевания);
- пациенты, имеющие повреждения позвоночника или суставов, в том числе из-за чрезмерных нагрузок.
Дополнительными факторами ослабления организма могут быть частые переохлаждения, неправильное питание.
Распространено мнение о взаимосвязи между обычной ангиной и ревматизмом. Ангина как вирусное заболевание не приводит к воспалению кости, но если сразу после перенесённого заболевания, когда иммунитет ослаблен, организм подвергнется атаке стрептококков – ревматизм действительно может развиться. Поэтому если Вы перенесли инфекционное заболевание (ангина, отит, тонзиллит, фарингит, рожа) – будьте внимательны, в ближайшее время могут появиться признаки ревматизма!
Врачи выделяют две формы заболевания: острую и хроническую. Острая форма проявляется через неделю-две после воспаления горла или уха: поднимается температура (38-39°С), появляется ломота в суставах, головная боль, ограничение движения, суставы краснеют и припухают. Своевременное лечение позволяет быстро справиться с инфекцией, однако большинство пациентов воспринимает эти признаки как рецидив простудного заболевания и никаких мер не предпринимает. Невылеченная или недолеченная острая форма ревматизма переходит в хроническую: в позвоночнике нарастают воспалительные процессы, разрастается костная ткань и разрушается хрящевая. Эти процессы могут происходить десятки лет, давая о себе знать периодическими осеннее-весенними обострениями и постепенным ограничением подвижности. Если не контролировать состояние позвоночника, воспаление может затронуть сердце и суставы, привести к инвалидности. Перечислим основные симптомы ревматизма спины:
- периодические боли в спине, особенно в области поясницы;
- снижение подвижности позвоночника, при наклоне вперёд появляются боли;
- появляется кольцевидная сыпь (небольшие покраснения в виде колец на коже);
- боль в области сердца;
- головные боли (при поражении шейного отдела);
- онемение пальцев, покалывания и «мурашки» на руках (при поражении грудного отдела);
- затруднённое дыхание;
- нарушение мочеиспускания;
- появляется сутулость и видимое искривление позвоночного столба.
Так как вышеперечисленные симптомы могут быть признаками не только ревматизма спины, но и других заболеваний, необходима диагностика симптомов для назначения эффективного лечения.
Ревматизм спины – серьезное заболевание, которое сказывается не только на состоянии позвоночника. Отеки суставной ткани приводят к ущемлению нервов и нарушению работы всех систем организма: сердечно-сосудистой, дыхательной, мочеполовой
Диагностика ревматизма позвоночного столба
При обращении к участковому врачу с жалобами на боль в спине, основными процедурами для постановки диагноза являются:
- Общий анализ крови и мочи и биохимический анализ крови. Наличие воспаления (повышенный СОЭ, сдвиг влево лейкоцитарной формулы) и низкий гемоглобин свидетельствуют о возможном ревматизме.
- Иммунологический анализ крови. Ревматизм проявляется повышенными титрами АСГ, увеличением иммуноглобулинов класса A, G, M и С-реактивного белка.
- Исследование крови на наличие лейкоцитарного антигена HLA-B27 назначают, если другие показатели крови в норме, но присутствуют другие симптомы ревматизма спины.
- Бакпосев из зева на наличие стрептококковой инфекции.
- Рентген позвоночника. Позволяет увидеть очаги воспаления, поражение межпозвоночных дисков, наличие грыжи, запущенный ревматизм характеризуется наличием костных мостов (синдесмофитов), расположенных между позвонками.
- Компьютерная томография. Показывает на снимке структуру суставной ткани, разрастания кости и хрящей.
- МРТ. Показывает все вышеперечисленные изменения и состояние мягких тканей вокруг позвоночника.
- ЭКГ и УЗИ сердца. Если помимо позвоночника поражается сердце, ЭКГ показывает удлинение Р – Q интервала.
Лечение ревматизма позвоночника
Лечение ревматизма спины обязательно проходит в стационаре. Курс включает медикаментозные и немедикаментозные методы. К обязательным элементам терапии относятся:
- Антибактериальные препараты пенициллиновой группы для борьбы со стафилококком. В случае непереносимости возможен эритромицин.
- Кортикостероидные препараты, оказывающие противовоспалительное действие (Преднизолон, Дипроспан). Для поддержания в норме водно-солевого баланса дополнительно показаны препараты калия (Аспаркам, Панангин). Кортикостероидные препараты назначают при тяжелой форме заболевания.
- Нестероидные противовоспалительные средства имеют аналогичный эффект (Индометацин, Ревмоксикам, Ибупрофен), предпочтительны для лечения ревматизма легкой и средней тяжести.
- Гипосенсибилизирующие препараты назначают для предотвращения развития аллергических реакций (Диазолин, препараты кальция)
- Иммунодепрессанты (Азатиоприн, Гидроксихлорохин) также оказывают неспецифический противовоспалительный эффект
- Обезболивающие средства (Аспирин).
Параллельно используют немедикаментозные методы лечения, которые также решают две основные задачи острой фазы ревматизма: снятие воспаления и купирование боли. В условиях стационара обычно применяют:
- массаж;
- электрофорез;
- инфракрасное прогревание;
- ультрафиолетовое облучение;
- аппликации парафином.
Физиопроцедуры и массаж дополняют лечение, прогревают воспаленные суставы и позвонки, усиливают приток крови и действие лекарственных средств. Массаж прекрасно снимает спазмы различных отделов позвоночника и спины, снимает боль. Во время лечения необходимо соблюдать постельный режим. После того, как острое воспаление будет снято медикаментозно и боли пройдут (примерно через две недели), пациент может приступать к следующей стадии – реабилитации.
Для проведения реабилитации после острой фазы ревматизма позвоночника необходимо санаторно-курортное лечение. В домашних условиях необходимо чередование дозированной нагрузки и отдыха. Основная задача реабилитационного периода – восстановить гибкость и подвижность позвоночника, усилить мышцы и связки в пораженной области. Особенно это актуально в случаях разрастания костной ткани и истончения хрящевой, так как именно мышцы несут основную нагрузку по поддержанию в правильном положении пострадавших позвонков. Для поддержания физической формы недостаточно тех нагрузок, которые получает пациент при работе по дому, необходим комплекс специальной гимнастики, которая укрепит мышцы и связки спины. Гимнастические комплексы для позвоночника прекрасно зарекомендовалисебя в ревматологии, однако подбирать его должен лечащий врач, который покажет как правильно делать упражнения, при этом особое внимание уделит пострадавшему отделу спины.
В острый период заболевания гимнастика противопоказана или носит ограниченный характер во избежание дополнительной нагрузки на воспаленные ткани
Наконец, третий этап борьбы с ревматизмом – профилактика, который включает в себя своевременное лечение простудных заболеваний, общую физическую активность, правильное питание.
Ревматизм тазобедренного сустава: симптомы и лечение
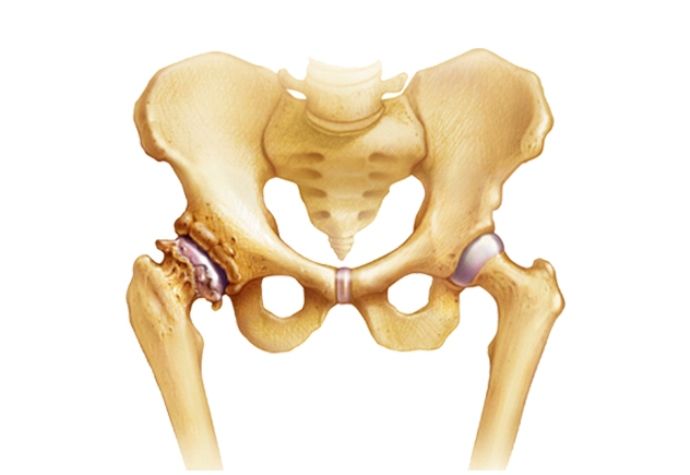
Ревматизм поражает не только костную, но и хрящевую ткань. Ревматизм тазобедренного сустава – распространенное заболевание, весьма болезненное и требующее незамедлительного лечения.Ревматизм суставов не имеет ничего общего с возрастными дегенеративными изменениями суставной ткани, ему подвержены абсолютно все возрастные категории. Чаще всего страдают дети и подростки.
При правильном лечении ревматизм тазобедренного сустава полностью излечим
Как и в случае с ревматизмом костей, ревматизм тазобедренного сустава возникает вследствие атаки на организм стрептококков. При поражении сустава возникают следующие симптомы:
- Резкие, острые боли при ходьбе, трудно найти удобную позу даже в положении «сидя» и «лежа»
- Боли носят спорадический характер, внезапно возникают и через некоторое время проходят.
- Сустав отекает, кожа на бедре краснеет.
- Повышается общая температура тела, возникают типичные признаки воспаления – слабость, головная боль, тошнота.
При сочетании типично «простудной» картины воспаления и острых болей в тазобедренном суставе необходимо незамедлительно начать лечение: ревматизм может не только вызвать изменения в суставной ткани, но и поразить сердце и легкие. Лечение ревматизма сустава аналогично лечению ревматизма спины, важное значение для больных ревматизмом суставов имеет период реабилитации: гимнастика позволяет вернуть подвижность суставу,укрепить мышечный корсет, улучшить кровообращение и ускорить окончательное выздоровление.
Впоследствии необходимо внимательно наблюдать за состоянием сустава. Так или иначе, пораженный сустав в большей степени подвержен повторному приступу ревматизма и другим болезням суставов, быстрее изнашивается, раньше возникают возрастные изменения. Перенесшим ревматизм тазобедренного сустава необходимо соблюдать следующие меры профилактики:
- Избегать переохлаждений и чрезмерных физических нагрузок.
- Поддерживать гибкость сустава гимнастикой и умеренными упражнениями.
- Придерживаться правильно питания (избегать излишнего количества соли, острой пищи, регулярно употреблять богатые коллагеном продукты – заливное, желе).
Итак, ревматизм кости – инфекционное заболевание, которое вызывается преимущественно стафилококком. Воспаление суставной ткани вызывает острую боль и нуждается в своевременном лечении. Легкая форма заболевания абсолютно излечима, но если не проводить лечение ревматизма, воспаление может привести к необратимым изменениям костной ткани и распространиться на другие системы и органы (чаще всего поражается сердце). Перенесшим ревматизм кости требуется реабилитация и лечебная физкультура, которая восстановит гибкость и подвижность позвоночника.


 (2 оценок, среднее: 4,50 из 5)
(2 оценок, среднее: 4,50 из 5)